Definice – supraventrikulární tachykardie (SVT) = tachykardie s frekvencí síní > 100/min na jejichž mechanismu se podílí tkáň na úrovni Hisova svazku a nad ním. Tachykardie se širokým komplexem > 120 ms, se štíthlým QRS komplexem < 120 ms.
Mechanismus vzniku
- abnormální automacie – abnormální impulzy z jednoho nebo více myocytů mimo převodní systém nebo v převodním systému (zvýšená automacie). Typickým znakem je postupné zrychlování a zpomalování („wram up – slow down). Většinou nelze vyvolat extrasystolou nebo programovanou stimulací) a nelze zrušit kardioverzí.
- oscilací membránového potenciálu
- časné následné depolarizace (syndrom dlouhého QT)
- pozdní následné depolarizace (komorové extrasystoly při intoxikaci digitalisem)
- reenty
Epidemiologie – prevalence 1:400, ženy 2x častěji než muži, ve věku > 65 let 5x častější.
Klinický obraz – palpitace, únava, závratě, dušnost, tlak na prsou, méně časté jsou poruchy vědomí. Riziková je zejména fibrilace síní u preexcitace s rizikem fibrilace komor.
- velmi výhodné je získat záznam arytmie na 12 svodové EKG
- náhlý začátek a konec ukazuje na reentry mechanismus
- ukončení arytmie vagovými manévry, verapamilu nebo adenosinem ukazuje na účast AV uzlu při arytmii. Účinky adenosinu:
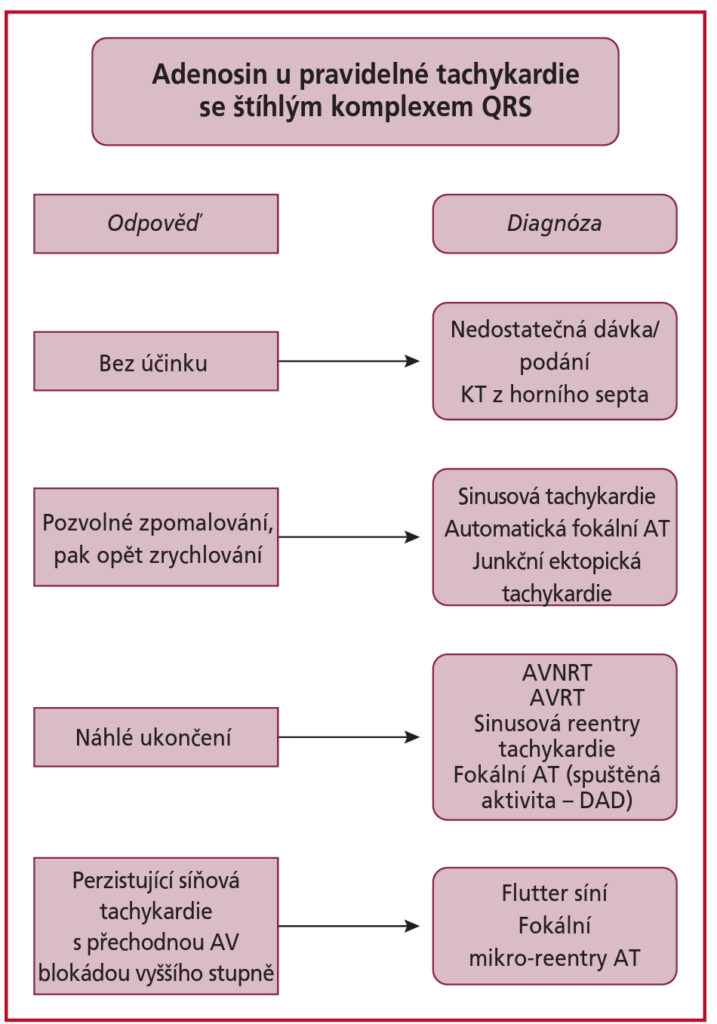
Diferenciální diagnostika tachykardií se štíhlým QRS komplexem (< 120 ms)
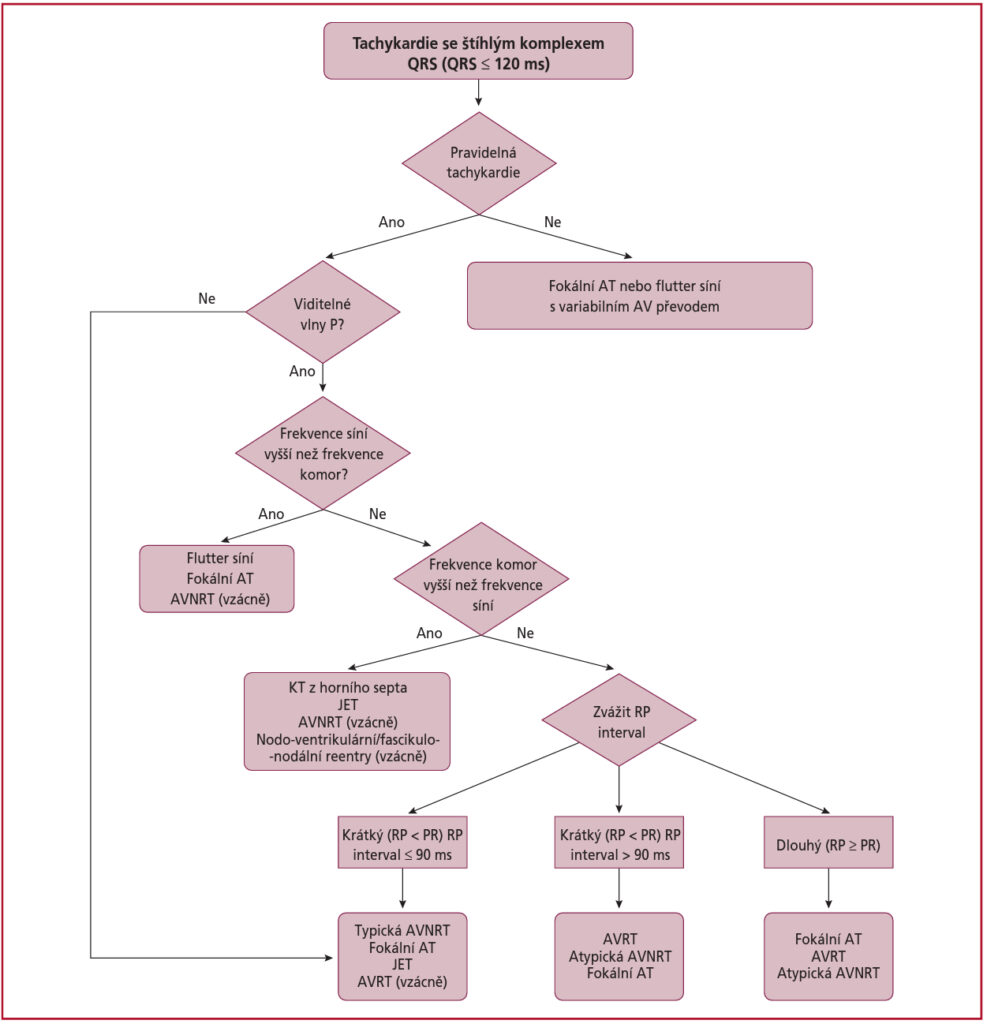
Diferenciální diagnostika tachykardií s širokým QRS komplexem (> 120 ms)
Syndrom nepřiměřené sinusové tachykardie – nepřiměřená sinusová tachykardie (> 100/min), která vzniká jako reakce na malý podnět (fyzický nebo psychický). Benigní prognóza, příznaky zahrnují palpitace. dušnost, intoleranci námahy a závrať. Nutné vyloučit posturální ortostatickou tachykardii, sinusovou reentry tachykardie nebo fokální tachykardii z blízkého zdroje. Nutná změna životního stylu, při nutnosti farmakoterapie beta blokátory nebo verapamil, popřípadě přidat ivabradin (ten by neměl být samotný, protože může zvýšit aktivitu sympatiku).
Sinusová reentry tachykardie – mechanismem je malý reentry okruh za- hrnující sinoatriální uzel, vypadá podobně jako sinusová tachykardie, rozdíl je její náhlý začátek a konec (mechanismem je reentry). Antiarytmika jsou neúčinná, metodou volby k potrvzení diagnózy i léčby je RFA.
Syndrom posturální ortostatické tachykardie – syndrom pro který je typické zvýšení srdeční frekvence o ≥ 30/min a zároveň při chybění ortostatické hypotenze (není pokles sTK o > 20 mm Hg). Vzniká nejčastěji u mladých žen, a většinou se spontánně upraví. Diagnóza je dána HUT testem. Základem léčby je vysazení medikace zhoršující POTS (např. inhibitory transportu noradrenalinu), zvýšený příjem tekutin a soli (> 2 – 3 litry, a 10 – 12 g soli) a aerobní cvičení s posílením stehenních svalů a minimalizací ortostatické zátěže pro srdce. Pokud jsou tato opatření bez efektu, lze zvážit malou dávku neselektivního beta blokátoru, ivabradin popř. midodrin.
Fokální síňová tachykardie – síňový rytmus > 100/min, přičemž frekvence komor závisí na převodní kapacitě AV uzlu. Mezi příznaky patří palpitace, dušnost, tlak na prsou a zřídka i presynkopy či synkopy. Diagnóza je dána identifikací vln P během arytmie (mezi nimi by měla být jasná izoelektrická linie). Typicky je přítomen warm up a cool down interval (mechanismus není reentry). Zdroj lze odhadnou z následující morfologie P vlny:
- II, III, aVF – negativní zdroj je v dolní části síní (šíří se směrem nahoru), pozitivní zdroj je v horní části síně (šíří se směrem dolů).
- I, aVL – negativní vlna naznačuje zdroj v levé síni (šíří se zleva doprava), pozitivní v pravé síni.
- V1 – negativní vlna P naznačuje zdroj v laterální části pravé síně, bifázická nebo pozitivní vlna v oblasti septa nebo levé síně (šíří se směrem k AV uzlu).
Algoritmus léčby:
- hemodynamicky nestabilní pacienti – okamžitá synchronizovaná elektrická kardioverze (sEKV).
- hemodynamicky stabilní pacienti:
- 1. adenosin (6 – 18 mg i.v. jako bolus). Při selhání:
- 2. beta blokátor (esmolol, metoprolol i.v.), popř. verapamil pokud není dekompenzované srdeční selhání. Při selhání:
- 3 propafenon nebo amiodaron (lze zkusit i ibutilid a flekainid). Při selhání:
- 4. sEKV
- chronická léčba:
- 1. RFA (recidivy u 20 %), pokud nelze:
- 2. beta blokátor, popř. verapamil, propafenon, flecainid. Při selhání:
- 3. beta blokátor a ivabradin. Při selhání:
- 4. amiodaron
Multifokální síňová tachykardie – rychlý a nepravidelný rytmus s nejméně třemi odlišnými tvary vlny P a odlišnými i PR intervaly (v podstatě takový rychlý putující pacemaker). Na rozdíl od fibrilace síní odděluje vlny P izoelektrická linie. Vzniká u chronicky nemocných jedinců (nejčastěji plicní choroby) a také u dětí do < 1 rok (zde má výbornou prognózu). Léčba je zaměřena na vyvolávající chorobu, z léku může pomoci magnézium i.v., účinnost antiarytmik je omezená.
Typický flutter síní – nejčastějí makroreentry tachykardie. Vzruch krouží proti směru hodinových ručiček (přes kavotrikuspidální isthmus, podél septa nahoru a volnou stěnou levé síně zase dolu k isthmu). Jelikož aktivace probíhá opačným směrem, jsou vlny F ve svodech II, III, aVF negativní a V1 pozitivní (na rozdíl od vzácnějšího revezního typického flutteru síní, který se šíří opačným směrem a vlny F ve svodech II, III, aVF jsou proto pozitivní a ve V1 bimodálně negativní)). Vlny F mají tvar pily a frekvenci 250 – 330/min.
CAVE Typický flutter a fibrilace síní se vyskytují a často koexistují u jediného pacienta. Při fibrilaci síní léčené antiarytmiky IC třídy nebo amiodaronem se flutter síní často zpomalí tak, že může být převáden na komory v poměru 1:1. To je důvod proč by se uvedená antiarytmika nikdy neměla podávat bez beta blokátorů.
Riziko tromboembolických příhod u flutteru síní je nižší než u fibrilace, přesto by pro antikoagulaci měla platit stejná pravidla, nicméně role CHA2DS2-VASc není u flutteru síní známa. Algoritmus léčby:
- hemodynamicky nestabilní pacienti – okamžitá sEKV.
- hemodynamicky stabilní pacienti:
- 1. k terminaci EKV o nízké energii (≤ 100 J bifázicky), pokud má pacient kardiostimulátor nebo ICD, lze použít tento. Farmakologicky lze použít ibutilid. Při selhání:
- 2. beta blokátory nebo verapamil ke kontrole frekvence (KI u snížené EF). Při selhání:
- 3. + amiodaron.
- chronická léčba:
- 1. základem léčby je RFA. Pokud není možná:
- 2. 2. beta blokátory nebo verapamil ke kontrole frekvence (KI u snížené EF). Při selhání:
- 3. + amiodaron. Při selhání:
- 4. implantace PM s kardiostimulací Hisova svazku nebo biventrikulární, následovaná RFA AV uzlu jako ultimum refugium.
CAVE Propafenon nebo flecainind jsou kontraindikovány!!!
Atypický flutter síní – kontrola rytmu antiarytmiky je často bez účinku, kontrola frekvence bývá obtížnější. Nejlepší metodou léčby je RFA zkušeným operatérem. Levosíňové makroreentry vznikají často okolo jizev po předchozích kardiochirurgických/RFA výkonech. Pravosíňový od levosíňového makroreentry odlišíme tím, že pravosíňové mají alespoň v jednom hrudním svodu negativní vlnu P. Pro léčbu platí jinak stejné zásady jako pro typický flutter síní. Některé síňové makroreentry se vyskytují pouze přechodně v období hojení ablačních lézí, a proto by se případná reablace měla odložit o aspoň tři měsíce.
AVNRT – vznká na podkladě reentry v oblasti AV uzlu s přítomností pomalé a rychlé dráhy (nejčastěji při pravo- i levosíňové extenzi AV uzlu). EKG známkou je přítomnost pravidelné tachykardie se štíhlým komplexem QRS (pokud není aberace vedení). U typické AVNRT (slow-fast AVNRT) jsou retrográdní vlny P buď maskovány komplexem QRS nebo vytvářejí na konci komplexu QRS malé terminální vlny P‘ nepřítomné při sinusovém rytmu. U atypických forem AVNRT (slow-slow nebo fast-slow AVNRT), vyskytujících se asi u 6 % AVNRT, jsou vlny P viditelné před komplexem QRS (RP > PR) a jsou negativní či mělké ve svodech II, III, aVF a V6 a pozitivní ve svodu V1. Algoritmus léčby:
- hemodynamicky nestabilní pacienti – okamžitá sEKV.
- hemodynamicky stabilní pacienti:
- 1. Vagové manévry vleže.
- 2. adenosin (6 – 18 mg i.v. jako bolus). Při selhání:
- 3. beta blokátor (esmolol, metoprolol i.v.), popř. verapamil pokud není dekompenzované srdeční selhání. Při selhání:
- 4. sEKV.
- chronická léčba:
- 1. RFA (recidivy jen u 2 %), pokud nelze:
- 2. beta blokátor, popř. verapamil.
- U oligosymptomatických nebo řídkých epizod AVNRT nejsou antiarytmika doporučována.
AVRT – definována jako reentry okruhy, na nichž se podílejí síně i komory elektricky spojené dvěma rameny, jednak AV uzlem a Hisovým svazkem a jednak přídatnou drahou, ktere obcházejí převodní systém, přičemž obě ramena se liší refrakteritou a převodními časy.
Asi 60 % drah se vyskytuje na volné stěně kolem mitrálního prstence, 25 % kolem septálního aspektu obou prstenců a asi 15 % kolem na volné stěně trikuspidálního prstence, přičemž přídatné dráhy většinou mají charakteristiku rychlého vedení jako u pracovního myokardu. Dráhy schopné vodit jen antegrádně jsou vzácné (≤ 10 %), zatímco dráhy vodivé jen retrográdně jsou častější (≤ 50 %), ve zbytku případů vedou oběma směry.
Tzv. manifestní dráhy vedoucí antegrádně se projevují při sinusovém rytmu preexcitací komplexu QRS, naopak tzv. skryté dráhy vodí pouze retrográdně. Latentní přídatné dráhy se na EKG neprojevují nebo se projevují intermitentně. Mnohočetné dráhy se vyskytují až u 12 % pacientů s preexcitací a až u 50 % pacientů s Ebsteinovou anomálií. Wolff–Parkinson–Whiteův (WPW) syndrom vyjadřuje přítomnost manifestní přídatné dráhy v kombinaci s recidivujícími tachyarytmiemi. Ortodromní AVRT představuje > 90 % všech AVRT a 20–30 % všech setrvalých SVT. Reentry impuls se vede antegrádně přes AV uzel a retrográdně přes přídatnou dráhu. Frekvence tachykardie bývá 150 – 220/min, vlna P se většinou nachází v první polovině intervalu RP, komplex QRS bývá štíhlý. Antidromní AVRT se objevuje u cca 5 % pacientů pacientů s WPW syndromem a impuls je veden opačně než u ortodromní AVRT (až u 50 % pacientů s antidromní AVRT se vyskytují mnohočetné přídatné dráhy). Tachykardie má široký komplex QRS tvaru shodného s tvarem QRS při plné preexcitaci a retrográdní vlna P bývá ukryta v úseku ST-T.
Paroxysmální fibrilace síní se vyskytuje asi u 50 % pacientů s WPW, vzniká degenerací AVRT a v důsledku rychlého vedení na komory přes manifestní přídatnou dráhu může degenerovat do fibrilace komor (riziko v souvislosti s WPW je 2,4 na 1000 osobolet)
Cca u 20 % pacientů s asymptomatickou preexcitací je někdy zaznamenáno AVRT (cca 16 %) nebo paroxysmální fibrilaci síní (cca 4 %).
Algoritmus léčby AVRT v přítomnosti manifestní nebo skryté dráhy:
- akutní léčba hemodynamicky nestabilních pacientů – okamžitá sEKV.
- akutní léčba hemodynamicky stabilních pacientů:
- 1. Vagové manévry vleže. Při selhání:
- 2. adenosin (6 – 18 mg i.v. jako bolus). Při selhání
- 3a …u ortodromní AVRT – beta blokátory/verapamil.
- 3b …u antidromní AVRT – propafenon, flecainid, ibutilid. Při selhání bodu 3:
- 4. sEKV.
- chronická léčba
- 1. RFA. Pokud není možná a na klidovém EKG nejsou známky preescitace:
- 2. beta blokátory/verapamil, lze zvážit propafenon nebo flecainid.
Algoritmus léčby při asymptomatické preexcitaci – ke zjištění s jakou dráhou máme tu čest (stratifikace rizika) se doporučuje EFV s izoprenalinem (zejména u rizikových povolání a sportovců). Při zjištení rizikové dráhy (nejkratší RR během fibrilace síní < 250 ms, popřípaděefektivní refrakterní perioda < 250 ms) je indikována RFA. Pokud není zjištěna riziková dráha, je doporučeno klinické sledování, popřípadě také RFA s přighlédnutím k pacientovým preferencím.
Algoritmus léčby fibrilace síní v terénu preexcitace –
- hemodynamicky nestabilní pacienti – okamžitá sEKV.
- hemodynamicky stabilní pacienti
- 1. ibutilid a procainamid, pokud nejsou k dispozici, propafenon nebo flekainid i.v. Při selhání:
- 2. sEKV (CAVE Amiodaron je kontraindikován).
CAVE Pokud je přítomna fibrilace síní s preexcitací jsou přísně kontraindikovány beta blokátory, digoxin, verapamil, diltiazen a amiodaron.
Supraventrikulární tachykardie v těhotenství
SVT se vyskytují v četnosti 1:4 – 5 tisíc těhotenství, častěji u starších matek. Pokud se primomanifestijí, tak nejčastěji okolo třetího trimestru nebo porodu. U těhotných jsou spojeny s vyšším rizikem úmrtí, proto při známe SVT by měla být provedena RFA ještě před početím. Terapie antiarytmiky by měla být vyhrazena pouze hemodynamicky významným arytmiím se zvážením rizika pro plod (teratogenní riziko je nejvyšší v prvním trimestru, později může být ovlivněn růst plodu):
- preferovány by měly být beta1-selektivní beta blokátory (atenolol byl spojen s růstovou retardací plodu, na rozdíl od metoprololu nebo propranololu).
- diltiazem je kontraindikovaný pro teratogenitu na animálním modelu, verapamil je bezpečnější.
- elektrická kardioverze je v těhotenství bezpečná, po ní by se vždy měl zkontrolovat srdeční rytmus plodu.
- katetrizační ablace s minimalizací radiační zátěže je možná nejlépe ve druhém trimestru.